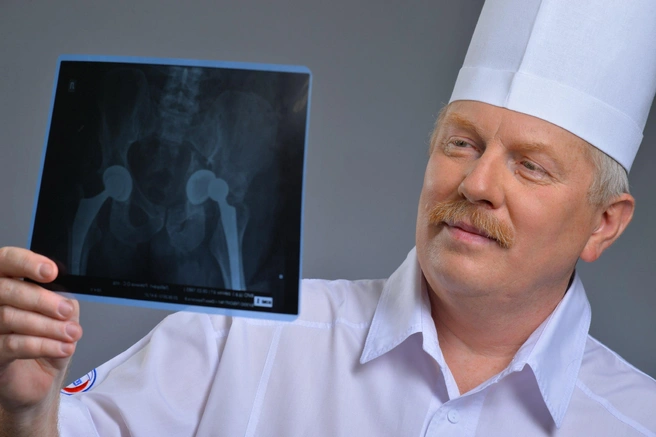
8 декабря мэру Омска Сергею Шелесту сделали операцию. Как рассказал своим подписчикам градоначальник, ему заменили тазобедренный сустав. Корреспондентов NGS55.RU удивило, что такому с виду бодрому и совсем не пожилому мэру понадобилось столь серьезное вмешательство. Поэтому мы пообщались с одним из врачей команды, которая занималась здоровьем Сергея Шелеста. Кому грозит такая операция? Можно ли затянуть с ее проведением? И людям в каком возрасте может понадобиться новый тазобедренный сустав? На наши вопросы ответил заслуженный врач России, заместитель главного врача Клинического медико-хирургического центра по травматологии и ортопедии Михаил Гегер.
Михаил Эвальдович Гегер — заслуженный врач РФ. Отличник здравоохранения РФ. Член президиума ассоциации травматологов-ортопедов Омской области. Главный внештатный специалист, травматолог-ортопед Министерства здравоохранения Омской области. Победитель областного этапа Всероссийского конкурса врачей «Лучший врач года — 2015» в номинации «Лучший травматолог-ортопед».
— Михаил Эвальдович, Сергей Шелест сообщил, что ему провели операцию по замене тазобедренного сустава. Звучит жутко, а как на самом деле?
— Существуют разные заболевания сустава. Например, врожденные, такие как врожденная дисплазия сустава, непокрытие вертлужной впадины, врожденные вывихи бедра и так далее. Есть заболевания, которые приобретаются в процессе жизни человека. Чаще всего возраст, при котором суставы начинают страдать и подлежат замене, начинается лет с 45–50. Хотя есть случаи, например при ревматоидном артрите, когда мы оперируем 25–30-летних пациентов. Суть в чем: тазобедренный сустав представляет из себя чашку, в которой вращается головка бедренной кости. Она должна быть круглой, так как вращается в разных плоскостях. Когда начинает страдать плотность и структура этой головки, меняется и ее форма, она перестает быть идеально круглой. Соответственно, она перестает вращаться так, как надо. В этот момент появляются боли, ограничения движений, невозможность согнуть ногу и так далее. Со временем боли начинают носить постоянный характер. Иногда чтобы ночью перевернуться, человеку нужно проснуться и вручную передвинуть ногу.
Когда пациент приходит к нам, мы смотрим на стадию заболевания. Основным показанием к операции является третья стадия артроза тазобедренного сустава, так называемого коксартроза. И еще одно показание — это когда развивается асептический, то есть неинфекционной, некроз головки бедренной кости. Она начинает терять форму, сминаться, становиться не круглой, а грибовидной, седловидной. Естественно, она уже не вращается в вертлужной впадине.
В ковидную эпоху асептический некроз головки бедренной кости стал встречаться гораздо чаще. Сначала мы предполагали, что это следствие лечения пациентов гормонами. А нужно сказать, что без гормонов лечить тяжелую форму COVID-19 было невозможно. Но потом, наблюдая пациентов с более легкими формами коронавируса, которые перенесли заболевание на ногах и не принимали гормональные препараты, мы увидели, что у них тоже может развиться асептический некроз головки бедра.
— Можно ли сказать стастические данные, на какое количество ваших пациентов повлиял именно COVID-19?
— Нет. Во-первых, не все пациенты обращаются за помощью. Если раз в год все делают флюорографию, и мы можем сказать, какое у каждого человека состояние легких, то мы не делаем каждый год снимки тазобедренных суставов. И второй момент: статистика самой заболеваемости ковидом неточная, потому что некоторые люди лечились самостоятельно и за медицинской помощью не обращались.
— Замена тазобедренного сустава — это последнее решение для заболевания? Можно ли лечиться без хирургического вмешательства?
— На ранних стадиях заболевания используются методы консервативной терапии. В первую очередь это хондропротекторы, нестероидные противовоспалительные препараты для снятия воспаления и болевого синдрома. Мы стараемся назначать такие, которые в меньшей степени влияют на слизистую желудочно-кишечного тракта. Также может помочь физио- и грязелечение, бассейн с теплой водой. При прогрессировании заболевания используются так называемые блокады, когда непосредственно в сустав вводят определенные вещества и лекарственные препараты. Это и другие современные методы, такие, например, как PRP-терапия, когда у человека берут его кровь, выделяют только тромбоциты и вводят активные тромбоциты обратно в область сустава. Такое лечение или останавливает процесс, или замедляет прогрессирование заболевания.
Есть более инвазивные методы, например тунелизация. Если на суставе появляются кисты, то с помощью специального инструмента, похожего на трубочку, делается отверстие, и через него в кисту также попадают лекарственные препараты. Если и это не помогает, заболевание прогрессирует и переходит в третью стадию с кистозными перестройками, большими кистами, деформацией головки бедренной кости. Всё это — показания для замены сустава.
— От первой до третьей стадии какой временной отрезок?
— У всех по-разному. У кого-то этот отрезок может составить 3, 5, 7 лет. В некоторых случаях асептические некрозы головки бедра могут быстро прогрессировать до стадии деформации буквально за 4–6 месяцев. Иногда асептический некроз головки бедра развивается у людей, принимающих определенные гормональные препараты. Такие некрозы называются стероидными. А есть группа посттравматических коксартрозов, когда заболевание развивается после травмы. У таких пациентов оно нередко протекает достаточно благоприятно и не прогрессирует даже спустя десятки лет после травмы.

— При каких симптомах человек должен понимать, что ему нужно сходить к врачу?
— В первую очередь это боль. Но сам человек не всегда сможет определить, где она находится. Иногда за боль в тазобедренном суставе можно принять боль, вызванную заболеваниями поясничного отдела позвоночника или других органов, которые находятся около сустава. В некоторых случаях достаточно сделать даже однократную блокаду, и человек, который полгода не знал, что делать от боли, вдруг почувствует облегчение. Так вот боль, когда страдает именно тазобедренный сустав, проявляется в паховой области и возникает в первую очередь при нагрузке.
— То есть человеку нужно идти к участковому терапевту, который направит его дальше.
— Да, всё верно. Осмотр пациента, как правило, проходит по месту жительства. Врач назначает обследования, которые необходимы (рентген или МРТ). И если по их результатам видит, что стадия заболевания требует активного вмешательства, то он направляет пациента в те медицинские организации, где эти операции выполняются. Например, к нам.
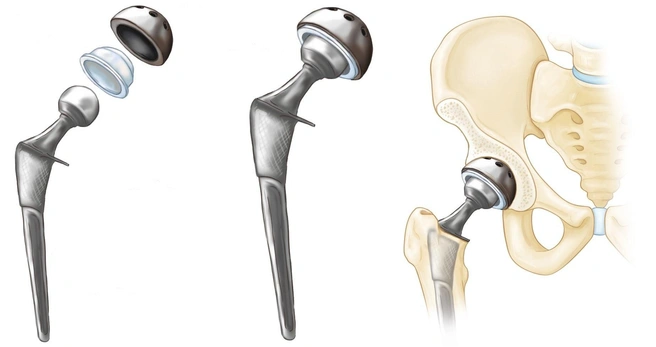
— Как проходит сама операция? Как выглядит новый сустав, из чего он?
— Искусственный сустав полностью повторяет очертания биологического. Это чашка, испокон веков она называется по латыни acetabulum. В нее вкладывается протез, также повторяющий головку бедренной кости и ее часть — это так называемая ножка протеза. Как проходит сама операция: деформированная головка сустава убирается и устанавливается искусственная чашка. Как мы уже говорили, на ножке, которая внедряется в кость, находится головка, и эта головка упирается в чашку. Между чашкой и головкой искусственного сустава ставится специальная прокладка из высокомолекулярного полиэтилена. Сама чаша делается из плотного материала. И после операции головка должна вращаться спокойно много-много лет.
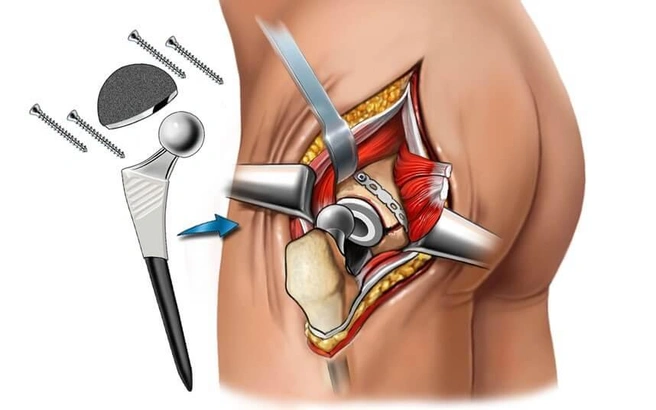
— Насколько долгая реабилитация после такой операции?
— Можно сказать, что сама операция — это уже начало реабилитации. После нее человек, как правило, на сутки попадает в реанимацию, где за ним в раннем послеоперационном периоде наблюдают реаниматологи. Уже на следующий день, когда пациента переводят в обычную палату, с ним начинает заниматься инструктор по лечебной физкультуре. И учит правильно вставать и ходить. Но на прооперированную ногу опираться не рекомендуется, нужно использовать костыли или ходунки. Они объясняют, какие движения можно делать, а какие — нет, ведь после этой операции есть некоторые ограничения. Если все идет благополучно, то через несколько дней пациент направляется на следующий этап реабилитации в другое отделение нашей же больницы — Центр восстановительной терапии «Русь». Там продолжается наблюдение за раной, также подключаются инструкторы по лечебной физкультуре, при необходимости снимаются швы. Ну, и стандартно — физиолечение, дальнейшая активизация, частично усиливается нагрузка и частично увеличивается амплитуда движений. Чем раньше пациент реабилитируется, тем отдаленные результаты будут лучше.
— Когда он может вернуться к полноценной жизни или это индивидуально?
— Очень индивидуально. У нас были пациенты, которые через три недели после операции садились в автомобиль, ехали на работу и прекрасно себя чувствовали. Кто-то, конечно, восстанавливается дольше.
— Кто в зоне риска?
— Конечно, это пожилые люди, в частности женщины в постменопаузе, у которых с возрастом, как правило, развивается остеопороз. То есть кости становятся пористыми и хрупкими. Если человек перенес травму бедра, то риск коксартроза у него будет в любом возрасте.
— Есть какая-то, грубо говоря, профилактика?
— Лучшая профилактика — здоровый образ жизни. Очень большое значение имеет контроль за лишним весом. У нас есть пациенты, которых мы не можем прооперировать из-за избыточной массы тела: протез попросту не выдержит и сместится. А когда человек возвращается, скинув 20–30 кг, он уже сам отказывается от операции и говорит, что теперь она ему не нужна: боли прошли или уменьшились. И действительно, в таком случае операцию можно отсрочить, даже на довольно длительное время.
— То есть операцию можно отсрочить?
— Да. Люди ждут квоту на такие операции от полугода до года, то есть срок ожидания небольшой. За этот срок человек, как правило, продолжает лечение — мазями, таблетками, гимнастикой. Бывает, сами люди отказываются от лечения. Например, сельские жители: пока не посадят/выкопают картошку, на операцию не пойдут. Звоним, например, женщине из очереди, говорим: «Вот, ваша квота подошла, приезжайте». Она: «Ой, не могу сейчас, откладываем на осень». В таком случае мы всегда предупреждаем, что осенью провести операцию мы, возможно, не сможем, ведь есть же и другие люди, которые ее ждут.
— Я прочитала на сайте отзывы, какие комплименты Вам пишут пациенты. И многие из них говорят, что Вы брались за случаи, когда не брался никто. В Вашем понимании, что такое сложный случай, за который можно браться или браться осторожно или не браться вообще?
— В клинической практике есть основная группа заболеваний, когда ты понимаешь, что это, и знаешь, что нужно делать, как и когда. А есть случаи, когда не всегда ясно, что это за заболевание, что нужно сделать и какой будет прогноз. Мы всегда объясняем пациентам, как будет проходить лечение и какими могут быть результаты, чтобы человек понимал, что с ним происходит и как может сложиться его жизнь дальше. Когда встает вопрос об операции — это тоже всегда совместное решение врача и пациента. Сложные случаи — это те, когда трудно представить прогноз выздоровления. Например, 90-летний дедушка сломал шейку бедра. Делать операцию — высокий риск, что он ее не перенесет из-за сопутствующих этому возрасту заболеваний и общего состояния здоровья. А если операцию не делать, то это даже не риск, а практически стопроцентный прогноз неблагоприятного исхода. И здесь врачи становятся перед дилеммой: делать или не делать. Мы — делаем.
— По вашему опыту психологический настрой имеет значение?
— Конечно, это половина успеха! У пациента должна быть мотивация на конечный результат. Если он будет заниматься собой, соблюдать рекомендации, то всё будет хорошо. Хороший настрой здесь крайне важен.
— Для суставов насколько важна физическая активность? 45 лет — это еще молодой возраст, чтобы идти на операцию, а уже приходится.
— Когда человечество развивалось и человек превращался в человека, он постоянно двигался. Но сегодня у нас вроде всё есть, и мы замедлились. Человек отработал, пришел домой, сел, а кофемашина сделала кофе, мультиварка приготовила ужин, пылесос-автомат убрался. Это приводит к тому, что нарушается ритм, который запрограммирован матушкой-природой. И мы сейчас с вами говорим только про суставы, а можно еще поговорить про сердечно-сосудистую, дыхательную, эндокринную системы, и все специалисты скажут, что физическая активность нужна везде. Но, конечно, в меру.










